- İÇ HASTALIKLAR /
Akut Myeloblastik Lösemi
Kan ve kan yapıcı sistemin kötü huylu bir hastalığıdır. Bulgu ve belirtiler, hastaların çoğunda daha önce belirgin bir sağlık sorunu yokken haftalar veya günler içerisinde ortaya çıkabilir. AML tanısını koymak için kan ve kemik iliği hücreleri incelenir.
Akut Lösemi Nedir?
SANKO Üniversitesi Tıp Fakültesi İç Hastalıkları Anabilim Dalı Başkanı Prof. Dr. Mehmet Yılmaz, kan kanseri olarak adlandırılan löseminin, kemik iliğinin anormal hücreler ile dolması ve bu hücrelerin kana ve tüm dokulara yayılması sonucu belirti veren kötü huylu bir hastalık olduğunu söyledi.
SANKO Üniversitesi Hastanesi İç Hastalıkları / Hematoloji Uzmanı da olan Prof. Dr. Yılmaz, “Akut lösemi ani başlar ve tedavi edilmezse kısa sürede ölüme yol açar. Akut löseminin hücre tipine göre myeloid ve lenfoid olarak sınıflandırılır. Genel olarak, akut lösemiler çocuklarda ortaya çıkarken, kronik lösemiler daha çok yetişkinlerde görülme eğilimindedirler” dedi.
Akut Myeloblastik Lösemi (AML) Nedir?
Myeloid seriden köken alan “Akut Myeloblastik Lösemi” konusunda bilgiler paylaşan Prof. Dr. Yılmaz, “Lökositleri meydana getiren hücrelerden granülosit ve monositler kemik iliğindeki ‘blast’ adı verilen genç hücrelerin basamak basamak olgunlaşması sonucu oluşurlar” ifadelerini kullandı.
Meydana gelen bu olgun hücrelerin blastların aksine fonksiyon gören hücreler olup mikroplarla mücadele ettiklerini ve bağışıklık sisteminde rol oynadıklarına vurgu yapan Prof. Dr. Yılmaz, şunları kaydetti:
“Akut miyeloid lösemide, normal olgunlaşma süreci bozulur, blast adı verilen genç hücreler olgunlaşamaz, kemik iliği ile kanda birikmeye başlarlar. Nötrofil, monosit gibi olgun hücreler meydana gelemediğinden mikroplara karşı vücut savunmasız kalır. Miyeloblastların anormal çoğalması sonucu kemik iliğinde eritrosit ve trombosit yapımı bozulur. Buna bağlı olarak anemi ve trombosit sayısında azalma meydana gelir. Kesin nedenleri bilinmemekle birlikte hem genetik hem de çevresel faktörlerin önemli rol oynadığı düşünülmektedir.”
Genlerde oluşan değişikliklerin (mutasyon, translokasyon) bazılarının lösemi gelişimine yol açan genleri uyarırken bazılarının da lösemi oluşmasını engelleyen genlerin fonksiyonunu bozarak lösemi gelişimine neden yol açtığını belirten Prof. Dr. Yılmaz, genetik sebeplerin dışında lösemi gelişimine neden olan çevresel faktörleri şöyle sıraladı:
“ 1. Yüksek doz radyasyona maruz kalma: Özellikle 2. Dünya Savaşı’nda Japonya’ya atom bombası atıldıktan sonra bu bölgede yaşayanlarda lösemi görülme oranı artmıştır.
- Kimyasal maddeler: Benzen gibi kimyasal maddelere maruz kalanlarda ve sigara kullananlarda lösemi sıklığı artar.
- Bazı doğumsal hastalıklar: Down sendromu, fanconi anemisi gibi kalıtsal hastalıklar ile miyelodisplastik sendrom, polisitemia vera gibi edinsel hastalıklarda lösemi sıklığı artar.
- Bazı kemoterapi ilaçları: Lenfoma, yumurtalık kanseri, meme kanseri gibi hastaların tedavisinde kullanılan bazı kemoterapi ilaçları lösemi görülme sıklığını arttırır.
- Virüsler: Örneğin HTLV1, HTLV-2 gibi.”
Akut Myeloblastik Lösemi Belirtileri Nelerdir?
Diş eti ve burun kanamaları, deride küçük kırmızı döküntüler, ateş, kansızlık gibi belirtilerin akut lösemilerde sık görüldüğüne dikkat çeken Prof. Dr. Yılmaz, kan pıhtılaşmasında rol oynayan trombositler ve enfeksiyonlara karşı savunmada rol oynayan lökositlerin sayısında azalma başladığını bildirdi.
Trombosit düşüklüğünün hastalarda morluk oluşumuna, deri ve burun kanamalarına yol açarken, lökosit düşüklüğünün yüksek ateş, tonsillit, farenjit vb. ve kolay enfeksiyon görülmesine neden olduğunu vurgulayan Prof. Dr. Yılmaz, diğer belirtilerle ilgili şu bilgiyi verdi:
“Eritrosit (kırmızı kan hücresi) eksikliği anemiye ve buna bağlı olarak halsizliğe, nefes darlığına, kolay yorulmaya neden olur. Bunun dışında kilo kaybı, diş etlerinde şişkinlik ve eklem ağrıları görülebilir.
AML’nin alt tiplerine göre ek semptomlar da görülebilir. Hastaların çoğunda daha önce belirgin bir sağlık sorunu yok iken haftalar hatta günler içinde artan rahatsızlık hissi vardır. Hastanın semptomları 1-4 ay arasında ortaya çıkar.
Anemiye bağlı olarak halsizlik, çabuk yorulma, fiziksel aktivite sırasında nefes darlığı oluşur. Ateşe, cilt, solunum yolu ve boğaz enfeksiyonlarına sıklıkla rastlanır, bazen diş etlerinde şişlik görülür. İştahsızlık sıktır, kilo kaybı görülebilir.”
Akut Myeloblastik Lösemi Nasıl Teşhis Edilir?
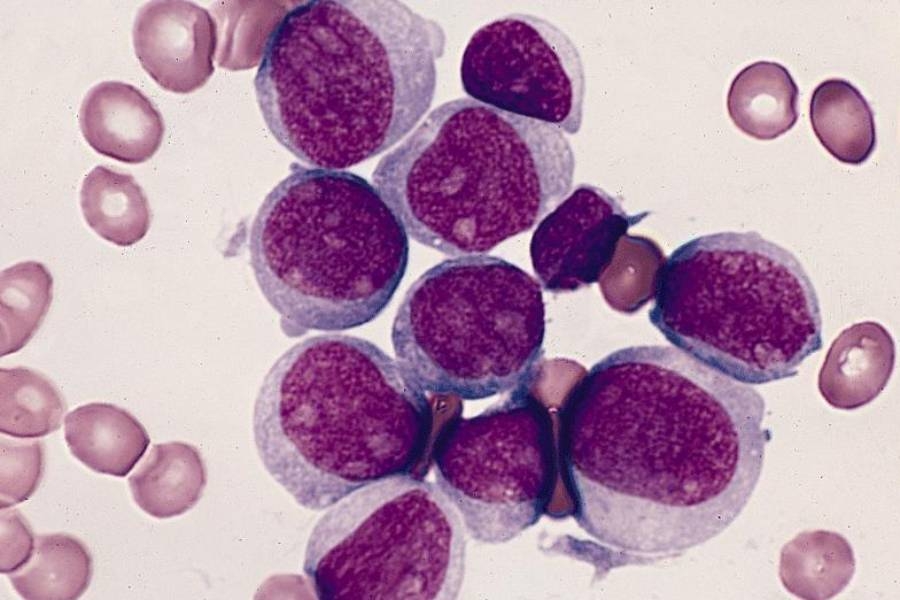
Kan sayımında, anemi ve trombosit sayısında görülen düşüklüğün sık olarak yaşandığının altını çizen Prof. Dr. Yılmaz, “Lökosit sayısı artmış azalmış veya normal olabilir. Çevre kanından hazırlanan yaymada blastların görülmesi tanıyı kuvvetlendirir. Kemik iliği biyopsisinde veya çevre kanı yaymasında blast sayısının yüzde 20’nin üzerinde olması akut lösemi tanısı koydurur (Şekil 1A, 1B). Şekil 1A’da AML’nin promyelositik lösemi tipinin, 1B’de monositik lösemi tipinin periferik kandaki görüntüsü görülmektedir” ifadelerine yer verdi.
Löseminin tipi (AML-ALL) ve AML’nin alt grup tayininin, akım sitometrisi yardımıyla ve özel boyalarla boyanan kemik iliği biyopsisinin mikroskopik incelenmesi sonucu yapıldığını anımsatan Prof. Dr. Yılmaz, şöyle devam etti:
“Hastadan alınan ilik örneği kromozom incelemesine gönderilir. Genç ve kardeşi olan hastalarda olası ilik nakli için doku uygunluk testleri (HLA) yapılmalıdır. Alt grup tayini hastaya uygun tedavi seçeneklerinin belirlenmesinde önemli faktörlerden biridir. Bu amaçla kromozom analizlerinin yapılması gereklidir.
Bazı kromozom bozukluğu olan gruplarda, hastaların önemli bir kısmında sadece kemoterapi ile şifa sağlanır. Bu hastalarda kemik iliği nakli ilk seçenek değildir. Kemoterapi sonrası veya birden fazla seride displazi olan grupta ise sadece kemoterapi yeterli olamamaktadır. Bu hastalara, uygun vericileri var ise kök hücre nakli yapılmalıdır.”
Kemik İliği Aspirasyon ve Biyopsisi Nedir, Nasıl Yapılır?
Göğüsteki iman tahtası (sternum) ya da kalça kemiğine özel bir iğne ile girilerek kemik iliğinin enjektör yardımı ile alındığına işaret eden Prof. Dr. Yılmaz, işlemi şöyle özetledi:
“İliğin alınacağı bölge temizlendikten sonra bölgesel anestezi ile uyuşturulur ve hasta ağrı duymaz. Ancak iliğin çekilmesi esnasında vakuma bağlı olarak bir çekilme hissi duyulur. Biyopside ise kemik iliği aspirasyonu gibi kalça kemiğine özel iğne yardımıyla, bölgesel anestezi altında girilir ve küçük bir örnek alınır. Bu örnekler özel boyalarla boyanarak, genetik analiz yapılarak, flow sitometrik inceleme, kemik iliği aspirasyon ve biyopsisi değerlendirilerek löseminin tipi belirlenmeye çalışılır.”
Prognoz ve Önemi Nedir?
İyileşme şansının ‘Prognoz’ olarak tanımlandığını vurgulayan Prof. Dr. Yılmaz, “Hastalığın nasıl seyredeceğinin öngörüsüdür. Hastaya uygun tedavi seçeneklerinin belirlenmesinde blastik hücrelerin genetik yapısı önemlidir. Bazı genetik bozukluklar hasta lehine iken bazıları ise aleyhine olarak kabul edilmektedir. Hastanın yaşı da tedavi seçiminde önemli bir faktördür. Hastaların tedavisinde belli standart yaklaşımlar olmakla beraber tedavi kişiden kişiye değişir” bilgilerini paylaştı.
Akut Myeloblastik Lösemide Prognostik Faktörler:
Hastaya uygun tedavi seçeneklerinin belirlenmesinde blastik hücrelerin genetik yapısının önemli olduğunu belirten Prof. Dr. Yılmaz, bazı genetik bozuklukların hasta lehine bazılarının ise aleyhine olduğunu hatırlattı.
Tedavi seçeneklerinin belirlenmesinde diğer önemli faktörün ise hastanın yaşı olduğunu söyleyen Prof. Dr. Yılmaz, sözlerini şöyle sürdürdü:
“Hastaların tedavisinde belli standart yaklaşımlar olmakla beraber tedavi kişiden kişiye değişir. Blastik hücrelerdeki kötü genetik yapı, tek kemoterapi ile remisyona (kemik iliğinin kanser hücresinden temizlenmesi) girmeme, çok yüksek lökosit sayısı, ileri yaşlı hastalar yüksek risk grubunda yer alırlar. Bu gruptaki hastalarda sadece kemoterapi ile şifa sağlamak çok zordur.
Uygun hastalarda mutlaka kemik iliği nakli yapılması gerekir. Buna karşın iyi sitogenetik bozuklukları olan [ t(15:17), t(8:21), inv16] kromozom anormallikleri, NPM1 ve CEBPA mutasyonları ve remisyona giren hastalarda sadece kemoterapi ile yapılan pekiştirme tedavisi ile hastaların önemli bir kısmında şifa elde edilir. Bu grup hastalarda kök hücre nakli pekiştirme tedavisi olarak ilk seçenek değildir. Bu iki grup dışındaki hastalara “standart riskli hastalar” denir. Erişkinin akut myeloid lösemisi için standart bir evreleme sistemi yoktur.
Orta riskli hastalarda uygulanacak pekiştirme tedavisi yakın zamana kadar merkeze göre değişiklik gösterirdi. Ancak son birkaç yıl içinde FLT3, NPM1, CEBPA gibi yeni genetik anormallikler saptandı ve bu genetik bozuklukların hastaların tedaviye yanıtı ve şifa elde edilip edilemeyeceğini göstermesi açısından çok önemli olduğu anlaşıldı. FLT3 + olan hastalarda pekiştirme tedavisi olarak kemoterapi yetersiz kaldığından, remisyon sonrası kemik iliği nakli yapılması gerekir. Ancak CEPBA, NPM1 + olan ve FLT3 - olan hastalarda ise sadece kemoterapi yeterli olmaktadır.”
Akut Myeloblastik Lösemide Remisyon Nedir? Remisyon Tedavisinde Nelere Dikkat Edilir?
Remisyonun, lösemik blastların kan ve kemik iliğinden kaybolması ve kemik iliğinin normal yapı ve fonksiyonunu kazanması demek olduğunu kaydeden Prof. Dr. Yılmaz, “Remisyondaki bir hastanın belirgin bir yakınması kalmaz ve kan sayımları normal bulunur. Tam remisyon sağlanması için hastaların önemli bir kısmında yoğun bir kemoterapi uygulanması gerekir” açıklamasında bulundu.
Remisyon İndüksiyon Tedavisi nedir?
AML’de tedavinin, remisyon indüksiyonu ve pekiştirme tedavisi olmak üzere iki bölümden oluştuğunu anlatan Prof. Dr. Yılmaz, “Kemik iliğinin lösemik hücrelerden arındırılması için yapılan tedaviye remisyon indüksiyon tedavisi denir. Şifa sağlamak için hastaların mutlaka önce remisyona girmesi gerekir. Remisyona giren hastalara pekiştirme tedavisi verilir. Remisyon indüksiyon tedavisi olarak genellikle birden fazla kemoterapik ilaç, birlikte veya ardışık olarak uygulanır” dedi.
Tedavide en sık kullanılan ilaçlarlara değinen Prof. Dr. Yılmaz, şöyle konuştu:
“Sitozin arabinozid ile daunarubisin veya idarubisindir. En sık kullanılan rejimde sitozin arabinozid genellikle 7 gün sürekli olarak damar yoluyla verilirken, daunarubisin veya idarubisin 3 gün üst üste kısa süreli damardan verilir, buna 3+7 rejimi denir. Ancak bazı merkezlerde bu rejimin değişik tipleri kullanılır. Sitozin arabinozid 7 yerine 10 gün süreyle verilebilir veya çok daha yüksek dozlarda kullanılabilir. Bazı merkezlerde Etopozid gibi ilaçlar ilave olarak verilebilir. Son yıllarda anti CD 33 antikoru, 5-azacitidine ve clofarabine kullanılmaya başlanmıştır.
Bu ilaçların sitozin arabinozit ve daunarubisin veya idarubisin ile kombinasyonları ile başarılı sonuçlar bildirilmeye başlanmıştır. Yeni geliştirilen BCL2 inhibitörü venotoclax, IDH1 ve IDH2 inhbitörü İvosidenib ve Enasidenib kullanılmaktadır. Ayrıca Glasdegib, FLT3 inhibitörleri (midostaurine, Gilteritinib) de tek başına veya kombinasyon tedavileri şeklinde kullanılmaktadır. Akut promyelositik lösemide farklı tedavi yaklaşımları bulunmaktadır. Bu tedavi ile lösemik blastlar öldürülürken normal hücreler de zarar görür.”
Tedavi sırasında anemi, trombosit düşüklüğü ve lökopeni görüldüğüne dikkat çeken Prof. Dr. Yılmaz, şu değerlendirmeyi yaptı:
“Trombositopeniye bağlı olarak kanama ile lökopeniye bağlı enfeksiyon sık görülür. Trombositler düştüğünde hastalarda kolay kanama oluşacağından kalçadan iğne yaptırmaması, diş fırçalamaması ve erkek hastaların jiletle tıraş olmaması gerekebilir. Trombositleri düşük hastalara trombosit verilmesi gerekebilir. Bunun için uygun vericiler, aferez cihazı adı verilen aletlere bağlanarak trombosit süspansiyonları hazırlanır. Trombosit verilmesinin vericiye bir zararı yoktur. Bakteriler mantarlar ve daha az oranda da viruslar enfeksiyon etkenidir.”
Hastaları enfeksiyondan korumak için hasta yakınlarının özellikle bu dönemde çok dikkatli olması gerektiğini anımsatan Prof. Dr. Yılmaz, şu uyarılarda bulundu:
“Hasta olan veya halsizlik, kırgınlık, burun akıntısı, boğaz ağrısı gibi hastalık bulguları taşıyanlar hasta ziyaretine gitmemelidirler. Bu dönemde hastanede verilen veya izin verilen yiyecek ve içecek dışında hastaya bir şey verilmemelidir. Enfeksiyon için güçlü antibiyotikler kullanılır. Bazı hastalar enfeksiyon nedeniyle bu dönemde kaybedilebilirler. Tedavi sonrası iyileşme için genellikle 4 haftalık bir periyoda ihtiyaç duyulur. Remisyon indüksiyon için bir veya iki kez kemoterapi rejimi verilebilir. Tedavi mutlaka hastaneye yatırılarak yapılmalıdır. Bu tedavi sonrası hastaların önemli bir kısmı remisyona girer. Ancak bu remisyon süresi genellikle kısa olduğunda ilave tedaviye ihtiyaç duyulur. Remisyon sonrası verilen tedaviye ‘pekiştirme tedavisi’ denir.”
Akut Myeloblastik Lösemide Remisyon Sonrası Tedavi (Pekiştirme Tedavisi) Nedir?
“Remisyon süresi kısa olduğundan ve ilave tedavi verilmezse hastaların hemen hepsi nüks edeceğinden remisyon sağlanan hastalarda ilave tedaviye ihtiyaç duyulur” diyen Prof. Dr. Yılmaz, bu ilave tedaviye “pekiştirme tedavisi” denildiğini söyledi.
Pekiştirme tedavisinin ya ilave kemoterapi verilerek ya da kemik iliği nakli ile yapıldığını belirten Prof. Dr. Yılmaz, tedavi hakkında şunları anlattı:
“Kemik iliği nakli, doku uyumlu akrabadan (allojenik kemik iliği nakli) veya kişinin kendisinden (otolog kemik iliği nakli) yapılır. İlave kemoterapi olarak remisyon sağlanması için verilen kemoterapi bir veya daha fazla kez tekrarlanır veya farklı kemoterapi rejimleri kullanılabilir. Pekiştirme tedavisi olarak genç hastalarda sıklıkla yüksek doz sitozin arabinozid (6gr/m²/gün, 3 gün süreyle) verilir. Hastanın risk grubuna göre hangi tedavinin verileceğine (kemik iliği nakli veya kemoterapi) karar verilir. İyi risk grubunda ilave kemoterapi ile pekiştirme tedavisi yapılırken kötü risk grubunda kemik iliği nakli yapılmaktadır. Pekiştirme tedavisinden başka AML’de, ALL’de olduğu gibi 2-3 yıl süren idame tedavisi yapılmaz.”
Akut Promyelositik Lösemi
AML’nin bir alt grubu olan akut promyelositik löseminin (AML M3) diğer alt gruplardan farklı olduğunu söyleyen Prof. Dr. Yılmaz, bu hastalarda sıklıkla kanama bulgularının ön planda olduğunu bildirdi.
Bu hastalıkta lökosit sayısının çok yüksek olmadığına vurgu yapan Prof. Dr. Yılmaz, şu bilgileri paylaştı:
“15 ve 17. kromozomlar arasında translokasyon denen bir anormallik vardır. Burada kromozom parçacıkları yer değiştirmiştir. Bu anormalliğin saptanması hem tanı konulmasında hem de tedavinin etkinliğinin saptanmasında önemlidir. Kemoterapi ve ATRA ile hastaların önemli bir bölümünde şifa elde edilir. ATRA kemoteropatik bir ilaç değildir, bir çeşit A vitamini preparatıdır. Kemik iliğinde baskılanmaya neden olmadan remisyon oluşturur.
Bu tedavi ile çok başarılı sonuçlar alındığı için kemik iliği nakli tercih edilmez. Bu tedavide şifa oranları çok yüksektir. Bu tip lösemi tedavisinde arsenik de çok etkilidir. Remisyona giren hastalarda genellikle 3-4 kez pekiştirme tedavisi verilir. Pekiştirme tedavisi ile vücutta kalan çok az sayıdaki blastların ölmesi amaçlanır. Pekiştirme tedavisini idame tedavisi izler. İdame tedavisi akut lenfoblastik lösemideki idame tedavisine çok benzer ve genellikle iki yıl kadar devam eder.”
Kemik İliği (Kök Hücre) Nakli Nasıl Yapılır?
Kemik iliği naklinin cerrahi bir işlem olmadığını vurgulayan Prof. Dr. Yılmaz, hastaya çok yüksek dozda kemoterapi ve/veya radyoterapi verilerek lösemik hücrelerin öldürülmesinin amaçlandığının altını çizdi.
Bu sırada normal hücrelerin de zarar gördüğünü ifade eden Prof. Dr. Yılmaz, işlem hakkında şu bilgiyi verdi:
“Kemik iliğinin yeniden kan yapabilmesi için hematopoetik kök hücrelere ihtiyaç vardır. Bu kök hücreler ya hastadan tedavi öncesi özel işlemlerle toplanır (otolog kemik iliği) ya da doku uyumlu kardeşten veya akraba dışı kaynaklardan elde edilir (allojenik kemik iliği). İlk yıllarda hematopoetik kök hücreler anestezi yardımıyla kalça kemiğinden biyopsi yapılır gibi toplanırdı ancak son yıllarda bu hücreler önce ilaçlar yardımıyla kemik iliğinden dolaşan kana çıkmaları sağlandıktan sonra aferez adı verilen özel aletler yardımıyla damardan toplanmaya başlanmıştır. Allojenik ve otolog kök hücre naklinde yüksek doz kemoterapi veya radyoterapi ile lösemik hücrelerin ölmesi sağlanır. Ayrıca allojenik kök hücre naklinde buna ilaveten vericinin bağışıklık hücrelerinin lösemik hücreleri tanıyarak öldürme etkisi vardır. Bu ikinci etki mekanizması allojenik kemik iliği naklinin otolog kemik iliği naklinden daha etkili olmasını sağlar. Ancak allojenik nakilde rol oynayan bağışıklık hücreleri lösemik hücrelerin yanı sıra normal hücreleri de öldürdüğünden, bu tip naklin otolog nakle göre yan etkisi daha fazladır. Özellikle cilt ve sindirim sisteminde (bağırsaklar ve karaciğer) önemli hastalık tablosu oluşabilir (graft versus host hastalığı).”
Kemik İliği Nakli Hangi Hastalara Yapılmalıdır?
Kemik iliği naklinin yan etkileri fazla olduğundan tüm AML’li hastalarda önerilen bir tedavi şekli bulunmadığını belirten Prof. Dr. Yılmaz, devamla şu bilgileri paylaştı:
“Ancak remisyon sonrası hastalığı yineleyen, remisyon tedavisine yanıt alınamayan ve yüksek riskli grupta hastanın uygun vericisi varsa allojenik nakil yapılmalıdır. Nakil yapacak merkezin deneyimine göre orta riskli hasta grubunda da allojenik kemik iliği nakli yapılabilir. Özellikle bu grup hastalarda, son yıllarda saptanan FLT3 + ise kök hücre nakli yapılmalıdır. İyi sitogenetik riske sahip hastalar birinci basamakta kemik iliği nakli yapılmaz. Hastalık nüks ederse kemik iliği nakli planlanır. Otolog nakil yapılıp yapılmaması konusundaki yaklaşımlar kemik iliği nakil merkezlerine göre değişmektedir.”
Remisyona Giren Hastaların Takibi Nasıl Olmalı?
Remisyona giren hastaların, özellikle ilk yıllarda hastalığın nüks etme oranının yüksek olması nedeniyle tıbbi takibe girdiklerini anlatan Prof. Dr. Yılmaz, bu nedenle izlemde, aylık kan sayımları ve fizik muayene yapılması, her 3-6 ayda kemik iliği biyopsisi yapılarak incelenmesi gerektiğini vurguladı.
Beş yıl süreyle remisyonda kalan hastalarda şifa sağlandığını ve hastalığın genellikle nüks etmediğini belirten Prof. Dr. Yılmaz, şunları söyledi:
“Kemik iliği nakli yapılan hastalar daha yakın takip edilir. Hastalarda bulantı-kusma, diare, mukozit, fırsatçı enfeksiyonlar, karaciğer sinosoidal obstruksiyon sendromu, hemorajik sistit, graft-versus host, engraftmen yetmezliği (verilen kemik iliğinin kemik iliğine yerleşmemesi) gibi erken dönemde görülen bulgular ve kronik graft versus host hastalığı, enfeksiyonlar, akciğer komplikasyonları, katarakt, tiroid fonksiyon bozuklukları, gonadal fonksiyon bozuklukları, ikincil maliğniteler gibi geç komplikasyonlar da görülebilir.”
Yaşlı Hastalarda Tedavi
AML olgularının yüzde 60-70’inin 60 yaşın üzerinde olduğunu ve görülme sıklığının da 75 yaştan sonra arttığını kaydeden Prof. Dr. Yılmaz, “Bu yaş grubunda MDS’yi takiben lösemi gelişimi veya kötü sitogenetik bozukluklar gibi kötü prognostik belirteçlere daha sık rastlanır. Genel durumun kötü oluşu veya eşlik eden organ bozuklukları nedeni ile tedavi çoğu kez yapılamaz” diye konuştu.
Standart kemoterapiye uygun olmayan hastalara düşük doz kemoterapi veya destek tedavisi verildiğini bildiren Prof. Dr. Yılmaz, şunları anlattı:
“Destek tedavisi olarak, trombosit ihtiyacı olduğunda trombosit süspansiyonu, enfeksiyon halinde uygun antibiyotik tedavisi veya kansızlık halinde gerektiğinde eritrosit süspansiyonu verilir. Azaltılmış yoğunluktaki kemoterapiler (örneğin düşük doz sitarabin 21 gün süre ile cilt altı) veya son yıllarda azasitidin, desitabin, venotoclax ve kombinasyonları gibi yeni geliştirilen ilaçlar tedavide kullanılmaya başlanmıştır. Kemoterapiye uygun hastalar genç hastalar gibi tedavi edilir. Hastalardaki eşlik eden hastalıklar göz önünde bulundurulmalıdır.”
Akut Myeloblastik Lösemide Dikkat Edilmesi Gereken Hususlar
“Akut lösemi tedavisinde kullanılan kemoterapik ilaçlar kemik iliğini baskıladıkları için kemoterapi sırasında hastaların eritrosit, trombosit süspansiyonuna ihtiyaçları olur” diyen Prof. Dr. Yılmaz, şu ifadelere yer verdi:
“Trombosit süspansiyonlarının hazırlanması için gönüllü vericilerin temininde hasta yakınlarından yardım istenebilir. Bu dönemde hastaların lökositleri de düştüğü için mikroplara karşı daha duyarlı hale gelirler. Bu yüzden lökositlerin düşük olduğu dönemde hasta ziyaretlerinin sınırlandırılması ve hastalara hastane dışından yiyecek ve içecek getirilmemesine özellikle dikkat edilmesi gerekmektedir. Hastane kurallarına mutlaka uyulmalıdır. Grip / nezle gibi bulaşıcı hastalıkların yaygın olduğu dönemlerde hasta olan hiç kimse hastaneye gitmemelidir. Oda ziyaretine izin verilen hastaların odasına ziyaretçiler sıra ile girmeli ve bir kişiden fazla ziyaretçi aynı anda odada bulunmamalıdır.”
Kullanılan İlaçlar Kısırlık Yapar mı?
Hastaların çoğunun yüksek dozlarda kemoterapiler aldıkları için kısırlık (infertilite) olabileceğini kaydeden Prof. Dr. Yılmaz, sözlerini şöyle tamamladı:
“Erkek hastalarda tedavi öncesi sperm dondurulması önerilir. Bayan hastalar için durum biraz daha güçtür. Zira yumurta dondurulması işlemindeki başarı oranı çok düşüktür. Embriyo dondurulmasının sonuçları daha iyidir. Ancak ülkemiz yasaları ancak resmi olarak evli çiftlere embriyo dondurma hakkını vermektedir.”
NOT: “Türk Hematoloji Derneği” yayınlarından faydalanılmıştır.
SANKO Üniversitesi Hastanesi Yayın Kurulu tarafından hazırlanmıştır.
Prof. Dr. Mehmet YILMAZ
HEMATOLOJİSosyal Medya
Güncelleme Tarihi:2022-07-01 15:59:53